Robótica para la rehabilitación
El elemento humano de la neurorrehabilitación es innegable: las personas necesitamos personas para recuperarnos. Sin embargo el tiempo y esfuerzo que se requieren para realizar rehabilitación intensiva y repetitiva son, en ocasiones, demasiado altos. Es por ello que la robótica, aunque sea un recurso solo disponible en centros punteros mundiales, tiene un papel cada vez más importante en la rehabilitación de pacientes con trastornos del movimiento
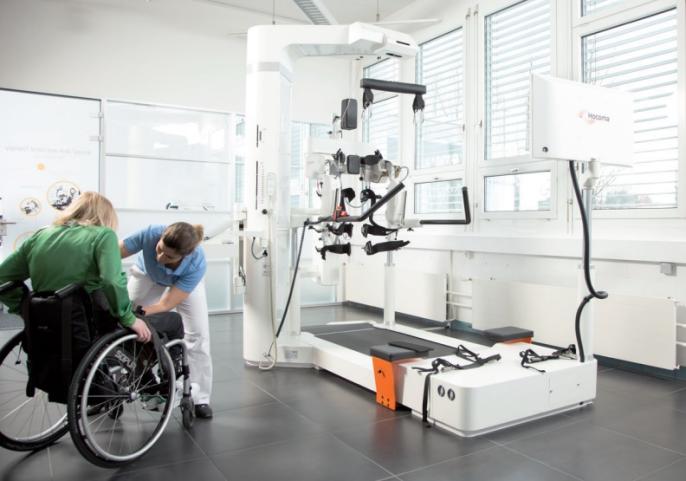
El uso de la tecnología en el marco de un programa de rehabilitación integral ofrece la oportunidad de aumentar la intensidad y la frecuencia de la terapia, fomentando, de este modo, la neuroplasticidad. Gracias a la realización de movimientos repetitivos continuos, los sistemas robóticos ayudan a mejorar la fuerza, la resistencia y el equilibrio de los pacientes en clínicas de todo el mundo, aumentando su motivación y esperanza de recuperación.
Situación de la neurorrehabilitación en la actualidad
El número de personas que requieren neurorrehabilitación debido a enfermedades de origen neurológico, como las lesiones de la médula espinal, accidentes cerebrovasculares (ACV), traumatismos craneoencefálicos, esclerosis múltiple, enfermedad de Parkinson, infecciones neurológicas o tumores cerebrales, está incrementando rápidamente en todo el mundo. Este incremento se produce, por una parte, debido al envejecimiento de la población y, por otra, por el aumento de la supervivencia gracias a los numerosos avances medicoquirúrgicos.
Según la Organización Mundial de la Salud (OMS), más de seis millones de personas mueren cada año por ACV y la cantidad de personas que sufren una discapacidad permanente por esta razón es aproximadamente la misma. Para hacernos una idea de la repercusión que los trastornos del movimiento tienen sobre las personas, la Asociación Nacional de ACV del Reino Unido2 ha realizado una encuesta nacional donde han observado que el 49% de las personas que sobreviven a un ACV tiene problemas motores un año después de la lesión.
Un 52% sufren problemas en la mano que merman su independencia y un 54% presenta limitaciones para caminar. Estas secuelas afectan negativamente a su calidad de vida y hacen que requieran ayuda para las tareas de la vida diaria y la participación en la vida social. La experiencia muestra que, para lograr una recuperación óptima y la integración de la persona en la sociedad, la rehabilitación es esencial.
La importancia del proceso de neurorrehabilitación
Tras una lesión en el sistema nervioso, existen mecanismos de recuperación espontánea que permiten recobrar una parte de las funciones perdidas durante las primeras horas o días. Una vez superado este corto periodo, las mejoras se producen de forma general por la capacidad del sistema nervioso de cambiar y adaptarse como respuesta a estímulos internos o externos. Esta habilidad innata se llama neuroplasticidad y se beneficia del proceso de rehabilitación.
Existen numerosos factores que alteran la neuroplasticidad: la intensidad de la terapia, el tiempo transcurrido desde la lesión, la motivación, la calidad y tipo de movimiento, la adaptación del grado de dificultad, el tipo de instrucciones o el feedback. Estos factores, también llamados principios del aprendizaje motor, son clave para el éxito de cualquier programa de rehabilitación y la base de muchas investigaciones actuales. Todavía hay preguntas abiertas que permitirán aprender cómo optimizar los programas de rehabilitación para cada paciente, pero los fundamentos ya son conocidos y aplicados hoy en día en muchos centros de rehabilitación.
Una de las preguntas todavía sin respuesta es ¿cuál es la intensidad adecuada para cada paciente? En el pasado, existía la creencia de que la fatiga podía ser contraproducente y de que tras accidentes cerebrovasculares no se debía realizar ejercicio intenso. Hoy en día, sabemos que la intensidad es clave, y organizaciones de prestigio, como la Asociación Americana del Corazón (AHA), enfatizan la importancia de una mayor intensidad de tratamiento, preferiblemente en un centro especializado, para unos resultados óptimos. De hecho, investigaciones recientes demuestran que los pacientes que reciben más de tres horas de terapia diarias experimentan mayores mejoras en la funcionalidad que los que reciben una menor cantidad de terapia.4 En un estudio europeo realizado en el año 2005, se muestra que los pacientes ingresados pasan más del 75% del tiempo inactivos, incluso en países con sistemas punteros como Suiza o Alemania, y que, del tiempo dedicado a la terapia, tan solo alrededor del 30% se dedica a la recuperación de la función motora.
Además de recibir una dosis de terapia menor que la necesaria, durante el tiempo dedicado a la terapia se producen ineficiencias que reducen, aún más, su intensidad. En dos estudios, realizados en el año 2017 en pacientes con lesión medular y accidente cerebrovascular, se observó que:
• El 40% del tiempo de terapia se dedicó a tareas no terapéuticas, como transferencias previas o preparación de la sesión.
• Los pacientes en los grupos de más repeticiones no realizaban más de 100 movimientos al día, sumando la terapia ocupacional y la fisioterapia.
• Los pacientes con accidente cerebrovascular realizaban una media de 291 pasos al día, pero tan solo 38 movimientos del brazo y la mano. Estos datos sobre el número de repeticiones son muy inferiores a los recomendados, ya que, en estudios con animales, se ha descubierto que se necesitan entre 400 y 600 repeticiones de la extremidad superior para promover cambios plásticos en el cerebro.
Otro factor clave que genera preguntas es el tiempo transcurrido desde la lesión. Comúnmente, se utiliza la frase “el tiempo es cerebro” ya que cuanto más se retrasa el inicio del proceso de rehabilitación, menor será la posibilidad de conseguir una recuperación óptima. Según investigaciones recientes, el momento óptimo para iniciar la rehabilitación se sitúa entre las 24 y las 48 h, lo que implica que, en la mayoría de casos, debería iniciarse en unidades de hospitalización aguda antes de acudir a un centro de rehabilitación especializado. Lamentablemente, la falta de recursos humanos o económicos limitan a menudo la aplicación de estos principios, especialmente en los pacientes más severos, que requieren mayor asistencia para realizar las tareas de rehabilitación.
La realidad es que, en ocasiones, tanto la intensidad como el inicio del proceso rehabilitador no son los óptimos.
El papel de la robótica en la neurorrehabilitación
Los primeros sistemas robóticos de rehabilitación, creados en el ámbito investigador, se diseñaron en los años ochenta y permitieron avanzar en el conocimiento de la robótica, sembrando las bases para los equipos usados actualmente en el contexto clínico. El mayor hito se consiguió en el año 1999, cuando el Lokomat® fue el primer dispositivo robótico comercial para la rehabilitación de la marcha.
En sus veinte años de historia, la robótica se ha adaptado y ha pasado de ser una herramienta exclusiva para su uso en investigación a estar integrada en la rehabilitación de varias funciones, como la recuperación del brazo y la mano, la verticalización temprana o la rehabilitación del equilibrio. En la actualidad, se utiliza de forma extensa para evaluar la capacidad motora de los pacientes, proporcionar terapias intensivas con el número de repeticiones y dificultad adecuada, ofrecer asistencia o resistencia al movimiento del paciente según las necesidades y mostrar feedback en tiempo real tanto a los pacientes como a los terapeutas.
El uso de la robótica para la rehabilitación de la marcha es el más extendido e investigado, y se ha extendido tanto a adultos como a niños con problemas graves para la marcha, con resultados positivos en aspectos como la independencia, la calidad de la marcha, la velocidad, la fuerza y la calidad de vida.7 Por ejemplo, un metaanálisis realizado en el año 2017 concluyó que las personas con accidente cerebrovascular que reciben entrenamiento de la marcha asistida electromecánicamente junto con fisioterapia convencional tienen un 48% más probabilidades de lograr caminar independientemente que las personas que no reciben esta terapia.
También se han observado beneficios similares con la robótica para la rehabilitación de la extremidad superior, que permite realizar un mayor número de repeticiones y contribuye a una mayor funcionalidad del brazo y la mano, así como a la mejora de las actividades de la vida diaria.9 Estos avances no se limitan a pacientes en fase aguda o lesiones recientes, ya que, con un programa adaptado, intensivo y con tecnología, los pacientes obtienen cambios importantes en la función del brazo y la mano que les permiten recuperar la independencia en su vida diaria meses después de haber sufrido la lesión.
Quizá una de las aplicaciones menos conocidas de la robótica se da en el ámbito de la rehabilitación temprana, donde los sistemas robóticos permiten movilizar y verticalizar a pacientes de forma segura incluso en Unidades de Cuidados Intensivos (UCI). Estos sistemas, como el dispositivo Erigo®, reducen el número de síncopes y complicaciones durante el proceso de verticalización y reducen el tiempo necesario en la UCI.
Nuevas tendencias
La robótica es una herramienta más en los programas de rehabilitación. Permite incrementar la intensidad y calidad de la terapia. Aunque su desarrollo esté avanzando a pasos de gigante y los resultados sean muy favorables, el éxito de la terapia requiere del conocimiento clínico para identificar qué tecnología debe aplicarse a cada paciente en cada momento y cómo hacer uso de la robótica para proporcionar terapia basada en los principios del aprendizaje motor, la biomecánica y la neuroplasticidad.
En los últimos años, hay una tendencia a establecer combinaciones entre tecnologías, como, por ejemplo, combinaciones de robótica con estimulación cerebral no invasiva, con estimulación eléctrica funcional o con implantes electroquímicos. Estas estrategias están aún en fase de investigación, pero ya muestran resultados prometedores en pacientes que, de forma tradicional, no serían candidatos a recibir terapia robótica, como los que sufren lesiones medulares completas.
En definitiva, los dispositivos de rehabilitación robótica, junto con la terapia convencional, brindan una enorme cantidad de beneficios a las clínicas y los pacientes, y son una solución del presente para afrontar los retos del futuro. Además de facilitar la realización de terapias intensivas, al proporcionar retroalimentación en tiempo real y niveles de dificultad ajustables, garantizan que los pacientes trabajen a su grado de rendimiento óptimo, posibilitando cambios eficaces en el tratamiento diario.
El uso de la tecnología ha sido, sin lugar a duda, un cambio revolucionario en cómo proporcionamos tratamiento a los pacientes cada día. Tal y como ha pasado con los teléfonos inteligentes en nuestra vida diaria, la robótica se está haciendo un hueco en los centros de rehabilitación, y su uso es cada vez más habitual. En el futuro, la investigación en personalización y la combinación con otras terapias abrirán el camino para que pueda aportar todo su potencial en beneficio de las personas.